lunes, 29 de agosto de 2011
(Casos de Poliomielitis Paralitica asociada a la vacuna)
Actualizado al 29 de agosto de 2011
Antecedentes:
• El país ha permanecido libre de polio salvaje desde 1991 cuando se detectó y confirmó el último caso en el Perú en Pichanaki, Junín, el cual fue también el último caso de las Américas. Este logro fue conseguido gracias al esfuerzo de cientos de trabajadores de salud en especial de las enfermeras del Programa Ampliado de Inmunizaciones (PAI) del Ministerio de Salud, de la seguridad social y de los otros componentes del sector salud; al apoyo financiero del club Rotary International y al apoyo constante técnico y financiero de UNICEF y de la Organización Panamericana de la Salud. http://www.paho.org/spanish/sha/BE_v15n4.pdf
• En las últimas dos décadas la vigilancia epidemiológica realizada en todos los países de las Américas no ha identificado casos de poliomielitis aguda por poliovirus salvaje a pesar de mantener una adecuada vigilancia epidemiológica de parálisis flácida aguda (PFA) incluyendo la investigación clínica, epidemiológica y laboratorial de cada caso reportado.
• Todas las Regiones de la Organización Mundial tienen que cumplir con el doble requisito de eliminar la circulación autóctona del virus salvaje de la polio en sus comunidades y de cumplir con la Fase I del Plan de Contención del virus de la polio en los laboratorios, el cual tiene como objetivo prevenir la reintroducción del virus salvaje desde los laboratorios hacia la comunidad. Todos los países del continente han cumplido con los requisitos exigidos por la Comisión Global para la certificación de la Erradicación de la Poliomielitis.
http://new.paho.org/mirtaroses/index.php?id=124
• Desde la eliminación de la poliomielitis por virus salvaje en nuestro país la Direccion General de Epidemiología www.dge.gob.pe ha mantenido una sensible vigilancia y detección de casos sospechosos de poliomielitis (Parálisis Fláccida Aguda) a través de la Red Nacional de Epidemiología conformada por más de 7,000 establecimientos de salud en el país, encontrándose protocolizado los procedimientos para investigación y control de cada caso según la Guía de la Organización Panamericana de la Salud.
http://www.paho.org/spanish/ad/fch/im/guiapractica_polio.pdf
.
Poliomielitis por Virus Salvaje de la Poliomielitis
• Ante la aparición de casos de Poliomielitis en el 2010 en Kazakstán y Tayikistán, la OMS emitió una Alerta Epidemiológica.
http://new.paho.org/hq/dmdocuments/2010/alerta_epi_2010_20_octubre_brote_poliomelitis.pdf
• La OMS tiene registrando oficialmente la presencia de 574 casos causado por el virus salvaje tipo 1 (WPV1) y 3 (WPV3) en países no-endémicos: Angola, países de Asia central y Rusia, Chad, Sudan, República Democrática del Congo, Nepal y países del África del Oeste. Kazakstán notificó su primer caso de polio por virus salvaje, luego de más de 15 años de interrupción de la transmisión de este virus en el país. Al 12 de octubre de 2010, en la Federación Rusa, se tiene registrado un total de 13 casos de polio por virus salvaje, siendo el inicio de síntomas del último caso registrado el 18 de septiembre.
• En Tayikistán el número total de casos de polio virus salvaje desde el 1 de enero al 12 de octubre de 2010 es de de 458, siendo el inicio de síntomas del último caso registrado el 4 de julio de 2010. Este es el primer brote de poliomielitis que se registra en Europa desde que en 2002 se certificó que la Región estaba libre de poliomielitis.
• La Región de las Américas ha permanecido libre de polio salvaje desde 1991 cuando se registró el último caso en la Región.
Poliomielitis Post Vacunal y Poliomielitis por Virus Derivado de la vacuna:
• Al ser la vacuna antipolio oral (OPV) o vacuna Sabin una vacuna de virus vivo atenuado existe la posibilidad muy remota que esta vacuna produzca un cuadro de poliomielitis paralitica en una razón de 1 caso por cada 1.5 a 2.2 millones de dosis; estos casos se presentan generalmente en niños con trastornos inmunitarios como la hipo o agammaglobulinemia congénita. http://www.ncbi.nlm.nih.gov/pmc/articles/PMC2486585/
• Cuando el laboratorio encuentra que el virus aislado de las heces del niño con parálisis pos vacunal, la diferencia de los nucleótidos es menor a 1% se considera “Virus Similar a la Vacuna”; cuando la diferencia es mayor al 1 % del virus vacunal original son considerados “Virus Derivados de la Vacuna” VDPV y en este caso si las condiciones de salubridad son deficientes, estos virus pueden transmitirse por la vía fecal oral y producir otros casos de polio paralítica en niños susceptibles (no vacunados) aún en ausencia de inmunodeficiencia. http://www.who.int/bulletin/volumes/82/1/16-23.pdf
• Los principales factores de riesgo para que ocurra un brote por este “virus derivado” VDPV son:
o Bajas coberturas de vacunación anti-polio.
o Condiciones de saneamiento ambiental deficiente que favorezcan la contaminación fecal oral del agua y alimentos.
o La tardía detección de los primeros casos.
o La tardía respuesta gubernamental para lograr una cobertura de vacunación adecuada.
• Hasta enero del 2009 en el mundo se han conocido ocho brotes por Virus Derivado de la Vacuna, VDPV.
• En las Américas se produjo un brote de 21 casos de poliomielitis por un virus derivado de la vacuna en La isla Española (República Dominicana y Haití)
http://www.scielosp.org/pdf/rpsp/v9n4/4831.pdf
• La vacuna oral contra la poliomielitis (OPV) es la vacuna preferida para la erradicación del poliovirus salvaje y también para prevenir y controlar la transmisión los Virus Derivados de la Vacuna VDPV.
Recomendaciones sobre poliomielitis del Grupo Técnico Asesor sobre Enfermedades Prevenibles por Vacunación de la OPS, julio 2011
http://new.paho.org/hq/index.php?option=com_content&task=view&id=5731&Itemid=2244&lang=en
• La organización Panamericana de la Salud recomienda que los países de la Región de las Américas deben continuar utilizando la vacuna antipolio oral (Sabin) VOP hasta que se logre la eliminación de la poliomielitis a nivel mundial.
• Los países que no logren una cobertura de VOP ≥95% en todos los distritos deben realizar campañas anuales de inmunización con VOP para niños <5 años, sin importar su estado de vacunación previa.
• La OPS recomienda también que los países deben mantener estándares de certificación para la vigilancia de las Parálisis Fláccidas Agudas PFA (en cumplimiento con indicadores de vigilancia). El Perú cuenta con los estándares de Vigilancia Epidemiológica, todos los casos de Parálisis Fláccida Aguda detectados en el Perú tienen una investigación epidemiológica inmediata y las muestras de heces de los niños son enviadas al Laboratorio Referencial de Fio Cruz a Brasil. http://www.who.int/wer/2011/wer8614.pdf
Antecedentes de casos presentados en el Perú.
• En el año 2003 se detectó el primer caso de Poliomielitis por Virus Derivado de la Vacuna identificado en el Perú, se notifico en Moquegua y correspondió a un lactante inmunodeficiente (Agammaglobulinemia congénita), el virus aislado tuvo una mutación de 1.2%, se realizaron las acciones de vacunación y vigilancia epidemiológica no presentándose ningún caso secundario.
http://www.cdc.gov/mmwr/preview/mmwrhtml/mm5540a3.htm
• En el año 2010 se identificó en Lima, un caso diagnosticado clínicamente de poliomielitis en el Instituto Nacional de Salud del Niño, el caso era procedente del distrito de Villa El Salvador, se trato de un lactante que padecía de hipogamaglobulinemia; el Instituto FIOCRUZ-Brasil aisló en las muestras de heces de este niño poliovirus vacunal con un cambio en los nucleótidos del genoma menor a 1 %, por lo que se considera un virus similar a la vacuna y no un virus derivado de la vacuna (VDPV). El caso se clasificó como Poliomielitis paralitica asociada a la vacunación (poliovirus 2). Las acciones realizadas por la DISA II Lima Sur, permitieron vacunar rápidamente a más de 25 000 niños sin que se presentaran otros casos adicionales, controlando la situación presentada
Casos de Parálisis Fláccida Aguda clasificados como Poliomielitis Paralitica asociada a la vacuna en el Perú en el 2011.
• La Dirección General de Epidemiologia recibe la notificación de casos de Parálisis Fláccida Aguda (PFA) a través del Sistema Nacional de Vigilancia Epidemiológica que involucra a mas de 7000 establecimientos de Salud en todo el país
• El presente año 2011 han sido notificado e investigado 81 casos de Parálisis Fláccida Aguda, de los cuales 3 casos han sido considerados por la Comisión Nacional Revisora de PFA como Poliomielitis Aguda Paralitica considerando criterios clínicos, electromiográficos y de laboratorio (aislamiento viral en el Instituto Fio Cruz en Brasil).
• De estos tres casos han sido clasificados por la Comisión Nacional Revisora de Parálisis Fláccida de la siguiente manera:
• Caso N°1 - 2011, Procedente de San Juan de Miraflores fue clasificado como “Poliomielitis Paralitica por un Virus Similar a la Vacuna”
• Caso N°2 - 2011, Procedente de Santa Anita (Actualmente vive en el Rímac), fue clasificado como “Caso de Poliomielitis Paralitica por Virus Derivado de la Vacuna” (VDPV).
• Caso N° 3 - 2011, Procedente del Callao como “Poliomielitis Paralitica” el cual aun se encuentra en investigación.
• Comentario: Los casos de Polio Paralitica por Virus Similar a la Vacuna, se explican por lo conocido según la literatura científica que el virus de la vacuna antipolio (Sabin) puede producir muy raramente cuadros de polio paralitica en niños que presentan trastornos inmunológicos como la Agamaglobulinemia o Hipogamaglobulinemia congénita. El caso de Polio Paralitica por Virus Derivado de la Vacuna es el que tiene mayor importancia epidemiológica, ya que estos “Virus Derivados” pueden transmitirse por la vía fecal oral y afectar a cualquier niño inmunocompetente que no esté vacunado. Ninguno de los casos por Virus Similar a la Vacuna se relaciona epidemiológicamente con el caso de Poliomielitis por Virus Derivado (VDPV).
Descripción Resumida de los Casos presentados
Caso N° 1 - 2011 (DMMT)
El caso corresponde a un lactante de 3 meses de edad, sexo femenino, procedente del distrito de San Juan de Miraflores quien inicia enfermedad el 27/01/11. El caso fue evaluado en el Instituto Nacional de Salud del Niño por el Servicio de Neuropediatría y por el Comité Nacional Revisor de Parálisis Flácidas; que diagnosticaron clínicamente Poliomielitis Aguda.
El 10/02/11 se obtiene la primera muestra de heces y fue enviada a Fío Cruz - Brasil. El resultado de laboratorio nos fue comunicado el 11/04/11: aislamiento viral P3 vacunal con un cambio menor a 1 % en los nucleótidos de su genoma. El caso ha sido clasificado como una Poliomielitis Paralitica Asociada a la Vacunación (poliovirus 3) en niña inmunodeficiente.
Caso N° 2 - 2011 (ADH)
El día 10 de abril del 2011, la DISA V Lima Ciudad notificó un caso de Parálisis Flácida Aguda (PFA) procedente del distrito de Santa Anita, jurisdicción de la DISA IV Lima Este. Se trató de un niño de 9 meses edad, cuya enfermedad había iniciado el día 6 de abril. El epidemiólogo de la DISA realizó la investigación correspondiente y se tomaron las muestras de heces según protocolo. Refiere la familia que el niño fue vacunado con 3 dosis de antipolio, la última dosis recibida el 15/01/2011 (se verificó este dato en el carné de vacunación).
El día 14 de abril del 2011, se envío a Fío Cruz - Brasil la muestra de heces, y el resultado fue recibido el 07 de junio, donde se indica el aislamiento de virus polio derivado tipo 2.
El día 8 de junio el laboratorio referencial Fío Cruz - Brasil informa que el virus aislado tiene una mutación de alrededor del 2 % en el secuenciamiento genético realizado.
El caso ha sido clasificado como Poliomielitis aguda por poliovirus derivado (poliovirus 2) en niño inmunodeficiente.
La Defensoría del Pueblo emitió recomendaciones sobre este caso al Despacho Viceministerial, las cuales se encuentran implementándose por la DGE y la DGSP del MINSA.
El caso está siendo atendido actualmente en el Hospital Edgardo Rebagliati de ESSALUD y la situación es conocida por el Presidente de la Entidad quien ha garantizado todo el tratamiento y rehabilitación que requiera.
Caso N° 3 - 2011 (VAGA)
El caso corresponde a un niño de 2 años con 7 meses de edad, sexo masculino, procedente del Callao, el 28/03/11 fue notificado por la Médico de Neuropediatría de la Clínica San Juan de Dios del distrito de San Luis con el diagnostico clínico de Poliomielitis Paralitica.
El 20/06/2011, es clasificado el caso por la Comisión Nacional Revisora de PFA, como Poliomielitis Paralitica Aguda en niño inmunocompetente, por criterios clínicos y electromiográficos. Las pruebas de laboratorio fueron negativas. El caso continua en investigación. No se han identificado otros casos en el Callao.
Medidas Sanitarias y epidemiológicas realizadas
• Al saberse que un Poliovirus Derivado de la Vacuna (VDPV) podría en algunos casos transmitirse a otros niños, la Dirección General de Epidemiologia (DGE) del Ministerio de Salud en cumplimiento de su mandato establecido en la Ley del Ministerio de Salud y su reglamento, emitió una Alerta Epidemiológica con la finalidad de sensibilizar aun más el sistema de Vigilancia de Parálisis Fláccida en el país y poder detectar precozmente la aparición eventual de algún otro caso.
• Se realizó el seguimiento de los contactos familiares, comunitarios y hospitalarios del niño con Polio Paralitica por VDPV, ante la eventualidad de que hubieran tenido contacto directo o indirecto con las heces del niño (a través de las manos sucias, pañales descartables etc.) Ningunos de los contactos evaluados y que continúan en seguimiento ha presentado sintomatología sospechosa de poliomielitis aguda, por lo que a estos momentos podemos afirmar que no existe ningún otro caso contagiado a partir de este caso.
• En nuestro país la Vigilancia Epidemiológica y la organización de los servicios de salud ha permitido una rápida respuesta de seguimiento de contactos, lo que garantizaría que si hubiera algún caso secundario se detectaría precozmente.
• En el Perú se está culminando un barrido nacional contra la poliomielitis y el sarampión, ambas enfermedades han sido eliminadas en nuestro país, y estas medidas son parte de las acciones periódicas que deben realizarse para mantener estos logros alcanzados.
Análisis de la situación epidemiológica: ¿Cuáles son los riesgos reales y potenciales que existen en el Perú en relación a la Poliomielitis?
• Se espera que con el barrido de vacunación que se está realizando reducir el número de susceptibles en muy poco tiempo, a la fecha la cobertura estimada a nivel nacional se ha incrementado de 60% en junio a 83 % en promedio a nivel nacional. Es muy importante la participación de los gobiernos regionales y locales en apoyar las actividades de vacunación que realiza el MINSA. Así mismo el apoyo de las organizaciones civiles y no gubernamentales y de los padres de familia que lleven a sus hijos a vacunar o den las facilidades cuando llegan los vacunadores a su casa.
• Ante la identificación de un caso de Poliovirus Derivado de la Vacuna en Lima, y sabiéndose que en otros lugares del mundo se presentaron casos secundarios, el MINSA ha actuado oportuna y responsablemente, siendo justificadas las acciones de Vigilancia Epidemiológica y Vacunación que se está realizando. Estas medidas han permitido un rápido control del problema.
• La poliomielitis por “Poliovirus Salvaje”, aun no ha sido erradicada del planeta, cualquier país insertado en el actual mundo globalizado, y abierto al turismo internacional tiene el riesgo de “importación” de casos de los países que aún presentan transmisión, por lo que el MINSA y los gobiernos regionales deben mantener el compromiso de garantizar niveles de coberturas de vacunación muy altas, superiores a 95 %, en cada distrito del país.
• La ocurrencia de casos de Poliomielitis Asociada a la Vacuna o por un Poliovirus derivado de la Vacuna (VDPV) son situaciones complejas, a veces difíciles de comprender y que pueden confundir a la población y a la prensa. La población debe confiar en sus autoridades sanitarias que están tomando las mejores medidas posibles para proteger a los niños del país.
• El MINSA y ESSALUD están trabajando de manera conjunta para garantizar la atención y rehabilitación que los niños afectados requieran.
Luis Suárez Ognio
Director General
Dirección General de Epidemiologia
Ministerio de Salud
viernes, 15 de mayo de 2009
La Pandemia de Gripe de 1957 en el Perú
Gracias a la información proporcionada por el Dr. Joaquín Roberto Cornejo Ubilluz, ex Director del Departamento de Epidemiología y ex Director General del Ministerio de Salud del Perú, quien también fuera profesor del Departamento de Epidemiología de la Universidad Nacional Mayor de San Marcos y a la tesis del Dr. Jorge Villena Piérola (UNMSM), quienes tienen todo el merito de la información que presento resumida y a la que agrego al final algunas consideraciones a tener en cuenta frente en la actual amenaza de pandemia por el virus de Influenza A H1N1, extraídas de la experiencia de 1957 a modo de lecciones aprendidas o mejor dicho por aprender.
Impacto en el Perú de la Pandemia de Gripe de 1957 - La Gripe Asiática
“Recuerdos para un futuro cercano”

Vigilancia Epidemiológica:
El 20 de junio de 1957 se inició el control de puertos y aeropuertos para detección de febriles que ingresaban al país. Sin embargo el 15 de Julio se detectaron los primeros casos en Tacna y Puno, la influenza no llegó por mar o por aire como se la esperaba, sino llego vía terrestre proveniente de Chile (donde llego primero) y Bolivia (a la que llego tambien desde Chile).
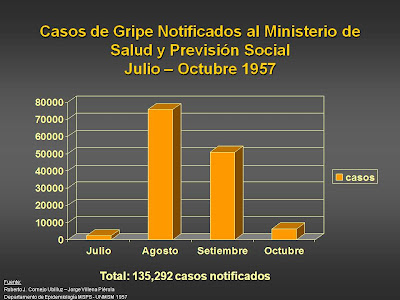
 Fueron notificadas un total de 1,081 muertes atribuidas a esta epidemia de gripe, con una letalidad de 0.8%, es decir 8 de cada 1000 casos notificados fallecieron.
Fueron notificadas un total de 1,081 muertes atribuidas a esta epidemia de gripe, con una letalidad de 0.8%, es decir 8 de cada 1000 casos notificados fallecieron.El Departamento de Epidemiología evaluó el impacto que tuvo esta pandemia en algunas poblaciones “cerradas” en Lima, después de los 4 meses que duro la ola pandémica en 1957.
Tasas de Ataque en Poblaciones Cerradas:
– Regimiento Escolta: 154 de 327 (47.4%)
– Colegio Militar Leoncio Prado : 284 de 1088 (26.1)
– Colegio Guadalupe: 187 de 875 (21.36%)
– Fabrica Inca Textil: 11 de 54 (20.38%)
– Instituto Hermelinda Carrera: 193 de 431 (45.01)
– Cárcel de Varones: 177 de 537 (33%)
– Penitenciaria: 60 de 584 (10.19%)
El departamento de epidemiología, realizó también una encuesta sero-epidemiológica, en total en al Perú 77,390 personas fueron encuestadas, en 47,593 se les diagnostico gripe (61.48%)
– En Lima: 25,000 personas encuestadas 13,540 habían sufrido cuadro gripal (54.16%).
– En Barranco 40.33% (Residencial: 29.14%, Popular: 43.41%)
– En el Agustino (60.68%)
– En Arequipa 72.4%
– En Puno 70.1%
– En la ciudad de Tacna en el área urbana: 46.8%
– En la ciudad de Tacna en el área rural: 21.16%
– En Chincha Alta en Ica: 64.23%
"La Encuesta permitió estimar que 5 millones de peruanos fueron afectados por la Gripe Pandémica".
Total Casos Notificados al MINSA: 135,292
Incidencia Acumulada: 17 por 1000 habitantes (En base a casos notificados)
Tasa de Ataque al Final de la ola: 61.5% (En base a encuesta sero-epidemiológica)
Muertes Notificadas al MINSA: 1081
Letalidad: 0.8% (Muertes Notificadas/Casos Notificados*100)
Tasa de Mortalidad: 1.4 por 10,000 habitantes
Proporción de Casos Notificados del Total de Casos estimados: 2.7%
En Resumen:
- La ola pandémica de influenza en 1957 ingreso por tierra desde el sur y siguió un curso progresivo hacia el norte.
- La duración total de la epidemia fue de 18 semanas.
- El promedio de duración por departamento fue 6 semanas.
- Fue una epidemia de elevada morbilidad y baja mortalidad y letalidad.
- La actividad epidémica duro más en las zonas altas y frías de la sierra.
- La incidencia y mortalidad fue mayor en la sierra que en la costa.
- Fueron más afectados los menores de 5 años, los escolares y adultos jóvenes.
- La mortalidad fue mayor en ancianos y niños pequeños.
- Se dieron recomendaciones a la población sobre higiene de la tos y de las manos.
- El Ministerio de Salud Pública y Previsión Social se abasteció oportunamente de medicamentos para evitar su encarecimiento.
- Se suspendieron temporalmente las clases escolares.
Algunas consideraciones a tener en cuenta en la preparación frente a la actual Amenaza Pandémica por el virus Influenza A H1N1.
- Los primeros casos de la nueva influenza llegarán al país a través de las personas que retornen desde los lugares donde se ha presentado transmisión activa, incluso desde aquellos lugares que no siendo lugares con actividad epidémica sean centros de convergencia de viajeros frecuentes por comercio, turismo etc.
- Las actividades de Vigilancia y de información a viajeros en Puertos y Aeropuertos puede ser útil, más que para detectar casos para informar a los viajeros que llegan al país las medidas que deben de tomar si presentan síntomas. Sin embargo mucho más importante es la Vigilancia Epidemiológica la cual debe fortalecerse en todo el país, la que permitirá detectar un incremento en la tendencia habitual de las enfermedades respiratorias (número de casos y/o muertes) como un indicador de probable actividad epidémica de la influenza.
- Los primeros casos probablemente sean personas con una posición económica que les permita realizar viajes al extranjero y podrían contagiar a otros incluso antes que ellos se perciban enfermos. Los miembros de las familias que más se desplazan por el trabajo, la universidad o el colegio podrían diseminar la infección. Las empleadas domesticas regresan a sus viviendas o a visitar amigos o familiares los fines de semana pudiendo llevar la infección a lugares de bajos recursos donde el hacinamiento que facilita la transmisión puede ser mayor.
- La Epidemia seguirá los cursos de la movilización más frecuente de las personas, sea por motivos de comercio o de cualquier otro tipo de trabajo.
El desarrollo de las vías de comunicación en los últimos años sobre todo la terrestre facilitará la diseminación al interior del país mucho más rápida que en 1957. - La Diseminación hacia la Selva será en muy pocos días y de las ciudades se extenderá a las zonas rurales y a poblaciones indígenas donde la mortalidad puede ser mucho mayor al promedio nacional por las limitaciones de acceso a servicios de salud.
- El MINSA debe de considerar brigadas de profesionales entrenados y con los insumos médicos para atender brotes de Influenza que se presentaran en poblaciones aisladas.
- La duración total de la ola en 1957 en el Perú fue de 18 semanas, la mayor movilización de las personas actualmente podría hacer que la duración sea menor y la tasa de ataque sea mayor.
- En 1957 no todos los departamentos iniciaron la actividad epidémica al mismo tiempo ahora es probable que la diseminación se dé mucho más rápido como se ha observado en USA , Canadá y México.
- Debido a las mejoras en la atención médica respecto a la epidemia de 1957 se observará una mortalidad promedio más baja, sin embargo la epidemia podría diseminarse a lugares de la sierra y selva con limitaciones de acceso a servicios de salud donde la letalidad será mayor; de manera similar a lo observado durante la epidemia de cólera en 1991 en la que se observo una letalidad (%de muertes del total de los casos) muy baja en la costa pero mucho más alta en la sierra.
- El dato de la mayor duración de la epidemia en zonas altas y frías debe de tomarse en cuenta, la epidemiologia de la influenza en diferentes climas y alturas no se conoce del todo, la ciudad de México se encuentra en altura como muchas ciudades de la sierra del Perú.
- La mayor Incidencia y Mortalidad en 1957 se observó en la sierra, lo que nos permite suponer que el impacto de la influenza probablemente guardo relación con una más débil implementación de las medidas de prevención y el difícil acceso a la atención médica. Hay que considerar el apoyo desde ya a los Gobiernos Regionales con menos desarrollo de capacidades en salud pública.
- Aunque cada pandemia ha afectado a diferentes grupos etarios, el mayor riesgo de muerte podría seguir presentándose en ancianos y niños pequeños en especial por complicaciones con neumonías bacterianas.
- Las medidas de educación a la población deben de ser implementadas lo más tempranamente y mantenerse todo el tiempo que sea necesario. Debe ser dirigida a medidas que puedan prevenir el contagio, prevenir la propagación, dar pautas claras sobre qué hacer cuando se tenga un enfermo de influenza en casa y cuando y donde acudir a un establecimiento de salud.
- La logística de insumos es sumamente importante. El MINSA como órgano rector debe apoyar a los gobiernos regionales en la provisión de los antivirales, antibióticos y demás insumos médicos necesarios para una adecuada protección del personal de salud.
- La suspensión de clases en colegios, universidades, así como las normas para los centros laborales y otras medidas de evitar aglomeraciones deben de ser coordinadas estrechamente con los sectores respectivos e iniciarse a la primera señal de alarma.
- Debe de considerarse medidas de protección adecuada para poblaciones cerradas como las cárceles, orfanatorios, cuarteles del ejército etc.
- La participación de la sociedad civil y la población organizada puede ser de mucha ayuda para poder implementar y vigilar el cumplimiento de las medidas implementadas.
Luis Suárez Ognio
Médico Epidemiólogo
domingo, 3 de mayo de 2009
Entrevista a Luis Suárez Ognio el 27 de abril de 2009 en Radioprogramas del Perú (RPP) sobre la preparación de la poblacion frente a la influenza

"Ya desde hace años el Perú tiene un plan nacional para enfrentar una pandemia. Se está preparando el sector de salud para poder atender a los posibles pacientes. La influenza (gripe porcina) es una enfermedad producida por un virus y se transmite por contacto cercano. El virus queda suspendido en el aire. También queda en las manos y diversas superficies", dijo en declaraciones para RPP.
En tal sentido, el epidemiólogo recomendó que "no debemos esperar a que nos digan que ya se reportan casos en el país para recién tomar conciencia de lo que se sucede con respecto al mal.
"Ya debemos acostumbrarnos desde ahora a tener una higiene permanente. Esto ya es tarea de los padres y los maestros. Los niños deben lavarse las manos con jabón antes de coger cualquier alimento.
Agregó que "lamentablemente en la naturaleza existen estos problemas que les llamamos pandemias, epidemias que suelen aparecer en el mundo de cuando en cuando".
Con respecto a los síntomas que alertan la presencia de la gripe porcina, Suárez recordó que el malestar general del cuerpo, dolor de cabeza, tos y, en los casos más severos, dificultad para respirar, son los más importantes.
"Sin embargo, debemos estar atentos a que nos alerten que ya existe la presencia de la enfermedad. En ese momento, nos darán otras indicaciones más para poder acudir a un centro de salud adecuado", finalizó.
Noticia y audio en la web de RPP:
Las Grandes Epidemias y la Gripe Aviar
http://www.scielo.org.pe/scielo.php?script=sci_arttext&pid=S1728-59172006000100001
En 1997 se identificó en Hong Kong un virus de Influenza de aves denominado el A H5N1, el cual produjo epizootias importantes en aves domesticas y a la cual se atribuyeron 18 casos humanos, 6 de ellos fatales. En el año 2003, en Hong Kong se detectaron 2 casos humanos del virus A H5N1, uno de ellos fatal, sin embargo, la expectativa mundial sobre la influenza paso a un segundo plano en ese año, cuando el mundo se vio sorprendido por otra amenaza global, el SARS la primera gran epidemia del Siglo XXI una enfermedad que afectaba severamente al sistema respiratorio, apareció en el Asia y no se trataba de un virus de influenza, era un nuevo coronavirus nunca antes conocido y de probable origen animal. Las autoridades de los países inicialmente afectados no lo comunicaron inmediatamente al mundo lo que ocurría y esto retrasó la investigación y el control de esta enfermedad. El denominado SARS por sus siglas en Inglés “Severe Acute Respiratory Syndrome”, empezó a diseminarse rápidamente al resto del mundo; frente a la emergencia la entonces Directora de la Organización Mundial de la Salud, Gro Harlem Brundtland dio la alarma de amenaza global y dijo “…cualquier país con un aeropuerto internacional estaba en peligro de que ingrese el SARS….”. La ausencia de medidas específicas para combatirlo, antivirales o vacunas obligó a tomar medidas de contención epidémica basada en el aislamiento y la cuarentena, las restricciones de viajes hacia las zonas afectadas, la detección de febriles entre quienes abordaban las naves aéreas y la vigilancia epidemiológica a nivel mundial. Después de 8,098 personas en todo el mundo se enfermaron durante el brote de 2003 y de 774 personas que murieron, el SARS pudo ser contenido.
Durante el 2004 nuevamente el A H5N1 hace noticia al presentarse casos humanos y en enero del 2005 la OMS paso el nivel de la epidemia a nivel 3 “Alerta Pandémica”, e instó a todos los países del mundo a preparar planes de contingencia. Frente a las evidencias actuales se piensa que el virus H5N1 es el “mejor candidato” para convertirse en el agente causal de una nueva pandemia de influenza; por primera vez el mundo conoce la existencia de un virus que podría generar una nueva pandemia, cuando esta aun no se ha producido. Sin embargo también se advierte que no debemos distraernos y dejar de vigilar otros virus que podrían estar siguiendo un similar camino sea por mutación o por recombinación, hacia una “Cepa Pandémica”.
Nuestro país cuenta con un Plan Nacional aprobado por una Resolución Ministerial http://epi.minsal.cl/webInfluenza/enelmundo/Plan_Influenza_Peru.pdf. El Plan considera un comité ejecutivo presidido por el despacho vice ministerial y además con un comité de apoyo formado por 7 subcomités que abarcan los componentes de atención a los pacientes, vigilancia epidemiológica en humanos, vigilancia en aves, contención epidémica, educación sanitaria comunicación estratégica y soporte logístico. La preparación para contener la epidemia debe ser un esfuerzo no solo de los médicos o del sector salud, debe ser un esfuerzo de toda la sociedad civil, debemos tomar esta nueva amenaza como una oportunidad de desarrollo en salud, de la inversión en mejoras de nuestros sistemas hospitalarios, en el fortalecimiento de programas de control de enfermedades, en vigilancia e investigación epidemiológica, en educación para la salud y en redes de laboratorio. Estos aspectos deben de recibir especial atención del gobierno central y de los gobiernos regionales como una respuesta al compromiso por la vida y la salud de los peruanos.
Luis Suárez Ognio
Médico Epidemiólogo
luissuarezognio@gmail.com
jueves, 26 de febrero de 2009
La Epidemia de Dengue de 1990 en Moyobamba, San Martín, Perú
En Moyobamba, tuvimos que organizarnos rápidamente; se formó una Comisión Multisectorial para la lucha contra el dengue, nos unimos los profesionales del MINSA, el IPSS y la Asociación San Lucas de la Iglesia Evangelica Presbiteriana. La Comisión que formamos,incluía las subcomisiones de: Tratamiento de casos, Vigilancia Epidemiológica, Control de Vectores y la de Educación e Información a la población. Tuvimos que volvernos "expertos en Dengue" de la noche a la mañana. Como el dengue considerada una "enfermedad exotica" que aparentemante no se habia visto en el Perú en el siglo XX, era tocada muy vagamente en las facultades de medicina y con la poca información que disponíamos en los libros de medicina con que contabamos y la muy poca experiencia en organizar un Plan de Contingencia frente a una eminente epidemia, sin más ni más tuvimos que asumir el reto. Trabajamos arduamente en informar a la población, realizar campañas de recojo de inservibles, investigar cuanto caso sospechoso aparecía en la provincia. Recuerdo que preparamos un “spot” para la televisora local con ayuda del Proyecto Especial Alto Mayo, el cual hicimos artesanalmente con ayuda de los pobladores y trabajadores de la UTES Moyobamba. Para fines de mayo teníamos alrededor de 250 casos sospechosos identificados, a todos se les tomo muestras y fueron enviadas a Lima al Instituto Nacional de Salud (INS). Hasta octubre de 1990 cuando regrese a Lima no habíamos recibido resultados de las muestras enviadas; aprovechando que me encontraba en Lima visite el INS e indagué por el resultado de las muestras enviadas desde Moyobamba, me dijeron que por la cantidad de muestras que llegaban, solo se había procesado unas cuanta muestras al azahar y que en las de Moyobamba se había encontrado dengue serotipo 1. Debo decir que en ningún momento recibimos en Moyobamba alguna directiva o apoyo técnico del Ministerio de Salud (Lima) para prepararnos para enferentar el brote, lo poco o mucho que pudimos hacer fue por nuestra iniciativa y con nuestros propios recursos.
Recuerdo un caso particular, una mujer joven en Moyobamba desarrollo un cuadro febril con dolores articulares y a los pocos días murió, de un shock que era refractario al tratamiento. El INS lo informó como dengue serotipo 2. Se realizó una discusión clínica muy intensa en el Hospital de Moyobamba, los médicos eran muy reacios a pensar en Dengue Hemorrágico o en Síndrome de Shock por dengue. ¿Fue el primer caso de dengue hemorrágico en el Perú?, nos quedamos con la duda.
El 29 de mayo de 1990, a las 21h 34 min, Hora Local se produjo un terremoto con una magnitud de 6.1 mb (NEIC), VII en la escala de Mercalli modificada (MM). La región donde se encuentra Moyobamba, está atravesada por grandes fallas. El terremoto de Moyobamba produjo la muerte de 135 personas, más de 800 heridos y mayor destrucción en las localidades de Rioja, Soritor y Yuracyacu. Al problema del Dengue se agrego la atención de las victimas del terremoto, las semanas siguientes llegaban a los establecimientos de salud gran cantidad de personas con fiebre, dolores articulares, algunas con escalofríos, la mayor parte de la oblación vivía a la intemperie o en refugios improvisados con plásticos o materiales de la zona como hojas de palmera. Ideamos lo que llamamos el “Síndrome Febril Tropical”, para registrar los casos que se presentaban y por las condiciones de trabajo no se podían procesar muestras para descartar que se trataran casos de malaria o dengue, el tratamiento que le dábamos cloroquina como tratamiento supresor de un ataque palúdico mas paracetamol.
A las pocas semanas después del terremoto, nos enteramos
 que llegaba a Tarapoto una delegación del Ministerio de Salud, acompañada de un grupo de médicos Cubanos especialistas en dengue que habían llegado para apoyar al Perú en el control de la epidemia. Nos enteramos que visitarían Tarapoto y no tenían planeado venir a Moyobamba, así que una delegación de “doctoras” (fueron las mujeres porque consideramos que serian mas convincentes), viajaron a Tarapoto con la misión de traerlos, y lo lograron, al día siguiente llegaban a Moyobamba en un helicóptero del ejército. Entre ellos el Dr. Rafael Figueredo y el Dr. Eric Martínez y habían otros dos más que no recuerdo sus nombres, por el Ministerio de Salud vinieron Juan Manuel Ureta de la Oficina General de Epidemiologia y Luis Miguel León del Programa de Malaria. Los Médicos cubanos nos contaron de su experiencia en Cuba en 1981 y nos advirtieron del riesgo de una segunda epidemia cuando es más probable que ocurra el "Dengue Hemorrágico". Fue una importante experiencia compartir con ellos aunque solo estuvieron un día y se regresaron a Tarapoto y luego a Lima. Nuevamente nos quedamos solo nosotros. La atención médica de las victimas del terremoto paso a ser una acción prioritaria de los establecimientos de Salud, para el mes de agosto ya no se hablaba de nuevos casos sospechosos de dengue. Después de todo la epidemia de dengue en Moyobamba no fue tan severa como la ocurrida en Iquitos o en Tarapoto, no se si algunas características climáticas de la zona, mas húmeda y alta que las otras ciudades o las medidas que se tomaron antes de que aparecieran los primeros casos ayudaron a que el brote no sea mas intenso.
que llegaba a Tarapoto una delegación del Ministerio de Salud, acompañada de un grupo de médicos Cubanos especialistas en dengue que habían llegado para apoyar al Perú en el control de la epidemia. Nos enteramos que visitarían Tarapoto y no tenían planeado venir a Moyobamba, así que una delegación de “doctoras” (fueron las mujeres porque consideramos que serian mas convincentes), viajaron a Tarapoto con la misión de traerlos, y lo lograron, al día siguiente llegaban a Moyobamba en un helicóptero del ejército. Entre ellos el Dr. Rafael Figueredo y el Dr. Eric Martínez y habían otros dos más que no recuerdo sus nombres, por el Ministerio de Salud vinieron Juan Manuel Ureta de la Oficina General de Epidemiologia y Luis Miguel León del Programa de Malaria. Los Médicos cubanos nos contaron de su experiencia en Cuba en 1981 y nos advirtieron del riesgo de una segunda epidemia cuando es más probable que ocurra el "Dengue Hemorrágico". Fue una importante experiencia compartir con ellos aunque solo estuvieron un día y se regresaron a Tarapoto y luego a Lima. Nuevamente nos quedamos solo nosotros. La atención médica de las victimas del terremoto paso a ser una acción prioritaria de los establecimientos de Salud, para el mes de agosto ya no se hablaba de nuevos casos sospechosos de dengue. Después de todo la epidemia de dengue en Moyobamba no fue tan severa como la ocurrida en Iquitos o en Tarapoto, no se si algunas características climáticas de la zona, mas húmeda y alta que las otras ciudades o las medidas que se tomaron antes de que aparecieran los primeros casos ayudaron a que el brote no sea mas intenso.Tanto el dengue como el terremoto fueron experiencias muy intensas para mi, tanto que marcaron fuertemente mi vida y me hicieron dar los primeros pasos en la epidemiología y en la salud pública.
Suárez Ognio Luis, Informe de SERUM 1989-1990 UDES San Martín.
Suarez Ognio Luis, Caro Kahn Inés. Aspectos médicos pediátricos del Terremoto de Moyobamba. Libro de Resúmenes del Congreso Peruano de Pediatría. Hotel las Dunas Ica, 1991. MMWR, Weekly March 08, 1991 / 40(9);145-47 International Notes Dengue Epidemic -- Peru, 1990 http://www.cdc.gov/mmwr/preview/mmwrhtml/00001924.htm
Hernando Tavera- TERREMOTO DE MOYOBAMBA - San Martín del 30 Mayo de 1990. http://khatati.igp.gob.pe/cns/bds/300590_JT/sis300590.htm.
